Kolonoskopia to badanie endoskopowe dolnego odcinka przewodu pokarmowego. Może mieć charakter diagnostyczny lub terapeutyczny. Wymaga specjalnego przygotowania – oczyszczenia jelita z zalegającej treści pokarmowej. W tym celu stosuje się doustne środki przeczyszczające.
Spis treści
Kolonoskopia – co to za badanie?
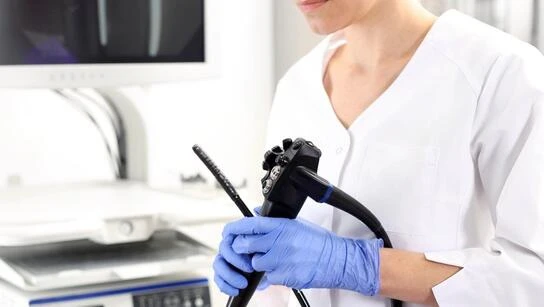
Kolonoskopia polega na oglądaniu wnętrza jelita grubego. Przeprowadza się ją z użyciem specjalnego aparatu zwanego kolonoskopem. Ma on postać giętkiego wziernika o średnicy około 10 mm zakończonego kamerą, który jest wprowadzany przez odbyt. Rejestrowany obraz jest przesyłany do monitora.
W czasie kolonoskopii można pobrać wycinek błony śluzowej jelita grubego (tzw. biopsja), czy usunąć stwierdzony polip, który przekazywany jest do badania histopatologicznego.
Kolonoskopia jest także zabiegiem terapeutycznym, w trakcie którego można poszerzyć powstałe w jelicie zwężenia, czy zatamować krwawienie z dolnego odcinka przewodu pokarmowego.
Jakie są wskazania do kolonoskopii?
Wśród wskazań do kolonoskopii wyróżnia się m.in.:
- przewlekłą biegunkę o nieznanej przyczynie,
- obecność krwi w stolcu lub dodatni wynik badania kału na krew utajoną,
- zaburzenia rytmu wypróżnień pod postacią naprzemiennego zaparcia i biegunki,
- podejrzenie choroby nowotworowej jelita grubego,
- wyniki badań radiologicznych (USG, TK, NMR) sugerujące patologię w obrębie jelita grubego,
- przewlekłą chorobę zapalną jelita np. wrzodziejącego zapalenie jelita grubego czy choroby Leśniowskiego-Crohna, określenie zasięgu tych chorób oraz weryfikacja tych rozpoznań,
- utratę masy ciała,
- niedokrwistość (anemię) z niedoboru żelaza o niewyjaśnionej przyczynie.
Jakie są przeciwwskazania do kolonoskopii?
Przeciwwskazaniami do wykonania kolonoskopii są:
- ostre stany w jamie brzusznej, takie jak zapalenie otrzewnej, perforacja jelita, ostre zapalenie uchyłków jelita grubego.
Dodatkowo do przeciwwskazań względnych (rozpatrywanych indywidualnie przez lekarza) należą też:
- ciąża (I oraz III trymestr),
- duży tętniak aorty brzusznej,
- niewyrównane zaburzenia krzepnięcia,
- zaostrzenie stanów przewlekłych np. niewydolności oddechowej lub serca.
Ostateczną decyzję o wykonaniu badania podejmuje lekarz endoskopista.
Przygotowanie Pacjenta do badania kolonoskopii
Zastosowanie się do poniższych zaleceń dotyczących diety oraz sposobu przygotowania preparatu ma istotne znaczenie dla bezpiecznego i skutecznego wykonania badania.
Przygotowanie do kolonoskopii - przyjmowanie leków
- Leki przyjmowane z powodu chorób przewlekłych, w dniu badania rano powinny zostać przyjęte i popite niewielką ilością wody.
- 7 dni przed badaniem należy odstawić preparaty żelaza.
- Chorujący na cukrzycę powinni poinformować o tym fakcie rejestrację oraz skonsultować sposób przygotowania do badania z lekarzem kierującym na badanie.
- Nie należy przyjmować doustnych leków przeciwcukrzycowych, jeśli nie są spożywane pokarmy.
- Pacjenci przyjmujący metforminę powinni odstawić lek na 24 godziny przed badaniem w analgosedacji.
Podstawowe zasady dotyczące leków przeciwkrzepliwych:
- Osoby przyjmujące leki zmniejszające krzepliwość krwi, powinny skonsultować z lekarzem ewentualną modyfikację schematu ich przyjmowania przed badaniem.
- Nie odstawiać preparatów kwasu acetylosalicylowego).
- Leki z grupy nowych doustnych antykoagulantów (odstawić w dniu poprzedzającym badanie oraz pominąć poranną dawkę leku w dniu badania.
- Jeżeli pacjent przyjmuje leki z grupy doustnych antykoagulantów (acenokumarol, warfaryna) w tygodniu poprzedzającym badanie należy oznaczyć INR; jeśli wynik jest w przedziale 2-3, to nie należy modyfikować dawek leków; jeśli wynik jest powyżej 3 należy postępowanie skonsultować z lekarzem.
- W przypadku osób z dużym ryzkiem zakrzepowo-zatorowym (po zawałach serca, po udarach) optymalnym postępowaniem jest skonsultowanie postępowania z lekarzem.
W przypadku potrzeby wykonania większego zabiegu endoskopowego (np. usuwania polipów), pomimo zastosowania się do przedstawionych powyżej ogólnych zasad, może zaistnieć konieczność powtórzenia zabiegu po modyfikacji leczenia przeciwkrzepliwego (np. u osób stosujących acenokumarol, warfarynę może zaistnieć konieczność przestawienia przed badaniem na leczenie heparynami drobnocząsteczkowymi). Przed badaniem niezbędne będzie zapoznanie się i podpisanie zgody na zabieg, dlatego prosimy o przybycie 30 minut przed wyznaczonym terminem badania.
Przygotowanie do kolonoskopii – dieta
Kolejnym krokiem w przygotowaniu do kolonoskopii jest zmiana sposobu odżywiania. Na 5 dni przed badaniem powinno się wprowadzić dietę bezresztkową. Ograniczyć trzeba spożywanie surowych owoców i warzyw, szczególnie mających drobne pestki, oraz wykonanych z nich przetworów. Wymienia się wśród nich: maliny, porzeczki, figi, ogórki, winogrona, truskawki, pomidory, ogórki. Z jadłospisu wykluczyć należy gazowane napoje, ziarna i mak. Dozwolone są: mięso, ryby, makarony, białe pieczywo, ryż, galaretki, kisiele, kawa, herbata, klarowne soki i buliony. Zalecane techniki kulinarne to: gotowanie, grillowanie, duszenie.
Przygotowanie do kolonoskopii – oczyszczanie jelita
Przed kolonoskopią należy przyjąć preparaty przeczyszczające przepisane przez lekarza.
Aby poprawić smak preparatów, można dodać do nich sok z cytryny bądź soki smakowe (oprócz czerwonych). Reakcją organizmu na powyższe środki są liczne wypróżnienia, na koniec mające płynną konsystencję.
Poniższa tabela obrazuje, jak należy przygotować się do kolonoskopii pod kątem diety i zastosowania preparatu oczyszczającego.
| Dieta | Zastosowanie preparatu |
| 7 dni przed terminem badania | |
Nie spożywać: - pieczywa z ziarnami -pestkowych owoców i warzyw (np. winogron, pomidorów, kiwi, truskawek) - nasion siemienia lnianego, maku, sezamu, buraków | Nie stosować leku przeczyszczającego |
| 2-3 dni przed terminem badania | |
| Dieta z ograniczeniem potraw zawierających ziarna – jak wyżej | W przypadku występowania zaparć zastosuj leki przeczyszczające dostępne bez recepty |
| 1 dzień przed terminem badania | |
Śniadanie: kisiel, herbata ( nie należy spożywać warzyw, owoców, napojów gazowanych, mleka) Obiad: bulion, przetarta zupa (posiłek nie powinien zawierać stałych elementów) Po godzinie 15:00 – tylko: woda niegazowana, herbata, miód, jasne landrynki Nie należy pić kawy | Około 20:00 – 21:00 Należy przygotować i wypić połowę przepisanego przez lekarza preparatu do przygotowania jelita ( instrukcja przygotowania znajduje się w opakowaniu preparatu). Preparat należy wypijać w tempie 1 szklanka co 15 minut. |
| Dzień badania | |
| Do 2 godzin przed badaniem można pić: wodę niegazowaną, herbatę, klarowne soki | Należy wypić drugą połowę przepisanego przez lekarza preparatu. Ostatnią szklankę należy wypić na 4 godziny przed planowanym badaniem. Preparat należy wypijać w tempie 1 szklanka co 15 minut. |
Uwaga: W przypadku badania po godzinie 12:00 zalecane jest wypicie całego przepisanego preparatu rano w dniu badania ( obowiązuje zasada, że ostatnia szklanka preparatu powinna być wypita 4 godziny przed badaniem).
W przypadku masy ciała powyżej 100 kg – w celu prawidłowego przygotowania należy zwiększyć ilość przyjmowanego preparatu o 50%.
Następstwa przyjmowania preparatu: W przypadku wystąpienia nudności należy zwolnić tempo przyjmowania preparatu. Prawidłową reakcją na preparat będą częste wypróżnienia, pod koniec treścią płynną, klarowną, o żółtym zabarwieniu.
Sprawdź też: Rezonans magnetyczny jamy brzusznej
Zobacz także: Perforacja jelita – przyczyny, objawy, sposoby leczenia
Jak umówić wizytę
Przygotowanie do kolonoskopii w znieczuleniu ogólnym
Szczególną sytuacją jest kolonoskopia w znieczuleniu ogólnym. Pacjenci, u których wykonywane będzie badanie pod tzw. narkozą, powinni zgłosić się na nie na czczo. Oznacza to, że przez min. 8godzin przed badaniem nie powinno się przyjmować jedzenia oraz płynów.
Przygotowanie do kolonoskopii – pozostałe wytyczne
Poza wymienionymi już elementami przygotowania do kolonoskopii pacjent powinien pamiętać o zabraniu ze sobą wyników wcześniej wykonanych badań. Ważny jest również strój, który nie będzie krępował ruchów i uwierał. Po badaniu pacjent odczuwać może pewien dyskomfort, dlatego warto zapewnić sobie jak największą wygodę.
Jak przebiega kolonoskopia?
- Kolonoskopia diagnostyczna trwa około 30 minut. W przypadku konieczności rozszerzenia zakresu badania czas jego trwania może się wydłużyć.
- Kolonoskopia przeprowadzana jest w pozycji leżącej na boku, ze zgiętymi w kolanach nogami. Pozycja może ulec zmianie w celu lepszego uwidocznienia jelita.
- W czasie badania do światła jelita wprowadza się pod ciśnieniem powietrze. W ten sposób dochodzi do poszerzenia jelita, co ułatwia wprowadzenie kolonoskopu i obserwację śluzówki. Kolonoskopia może powodować u Pacjenta pewien dyskomfort i wiązać się z dolegliwościami bólowymi. Jeżeli są one silne, badanie może zostać przeprowadzone w krótkotrwałej analgosedacji.
Po badaniu Pacjent:
- Otrzymuje wynik badania oraz dalsze zalecenia.
- Pozostaje w placówce ok. 2 godziny – jeżeli badanie było wykonane w analgosedacji.
- W przypadku analgosedacji pacjent przez 24 godzin nie może prowadzić pojazdów mechanicznych ani podpisywać urzędowo ważnych dokumentów.
- W przypadku badań z analgosedacją wskazana jest obecność osoby, która będzie towarzyszyć pacjentowi w drodze z placówki do domu.
Jakie mogą wystąpić powikłania?
Częstość występowania powikłań po kolonoskopii to 0,35%. Najczęściej zdarzające się powikłanie to krwawienie, które może wystąpić w przypadku usuwaniu polipów. Niemal zawsze udaje się je zatamować w trakcie badania. W przypadku braku takiej możliwości, konieczne jest leczenie operacyjne. Do najgroźniejszych powikłań należy perforacja (przedziurawienie) ściany jelita, które może wystąpić w przypadku usuwania dużych polipów i najczęściej wymaga leczenia operacyjnego. Powikłania zdarzają się nieco częściej u osób ze zmianami chorobowymi w jelicie (np. zaostrzenie przewlekłego zapalenia, zapaleniem uchyłków), czy po wcześniejszych zabiegach w obrębie jamy brzusznej.
Do typowych dolegliwości występujących po badaniu zalicza się:
- Dyskomfort, wzdęcia i skurcze brzucha
- Nasilone oddawanie gazów.
Jeżeli po badaniu wystąpi utrzymujące się/nasilone krwawienie lub znaczne nasilenie bólu, a także w przypadku wystąpienia gorączki należy pilnie zgłosić się do lekarza.
Do jakiego lekarza należy się zgłosić po skierowanie?
Gdy występują wskazania (pacjent ma objawy lub obciążony wywiad rodzinny) na kolonoskopię kieruje lekarz podstawowej opieki zdrowotnej, internista lub inny specjalista np. gastroenterolog. Osoby w wieku 50–65 lat (niezależnie od wywiadu rodzinnego) mogą zapisać się profilaktycznie na kolonoskopię w ramach badania przesiewowego raka jelita grubego wykonywanego raz na 10 lat.
Zobacz także: Tomografia komputerowa jelita grubego – najważniejsze informacje o badaniu